Ocupação de UTIs em 20 estados reforça ameaça no país, diz Fiocruz


Após um curto período de estabilidade, o sistema de saúde brasileiro caminha para o temido colapso de inverno. Anunciada desde o início de abril deste ano, ainda durante o segundo pico da pandemia, a nova crise agora grita nos números.
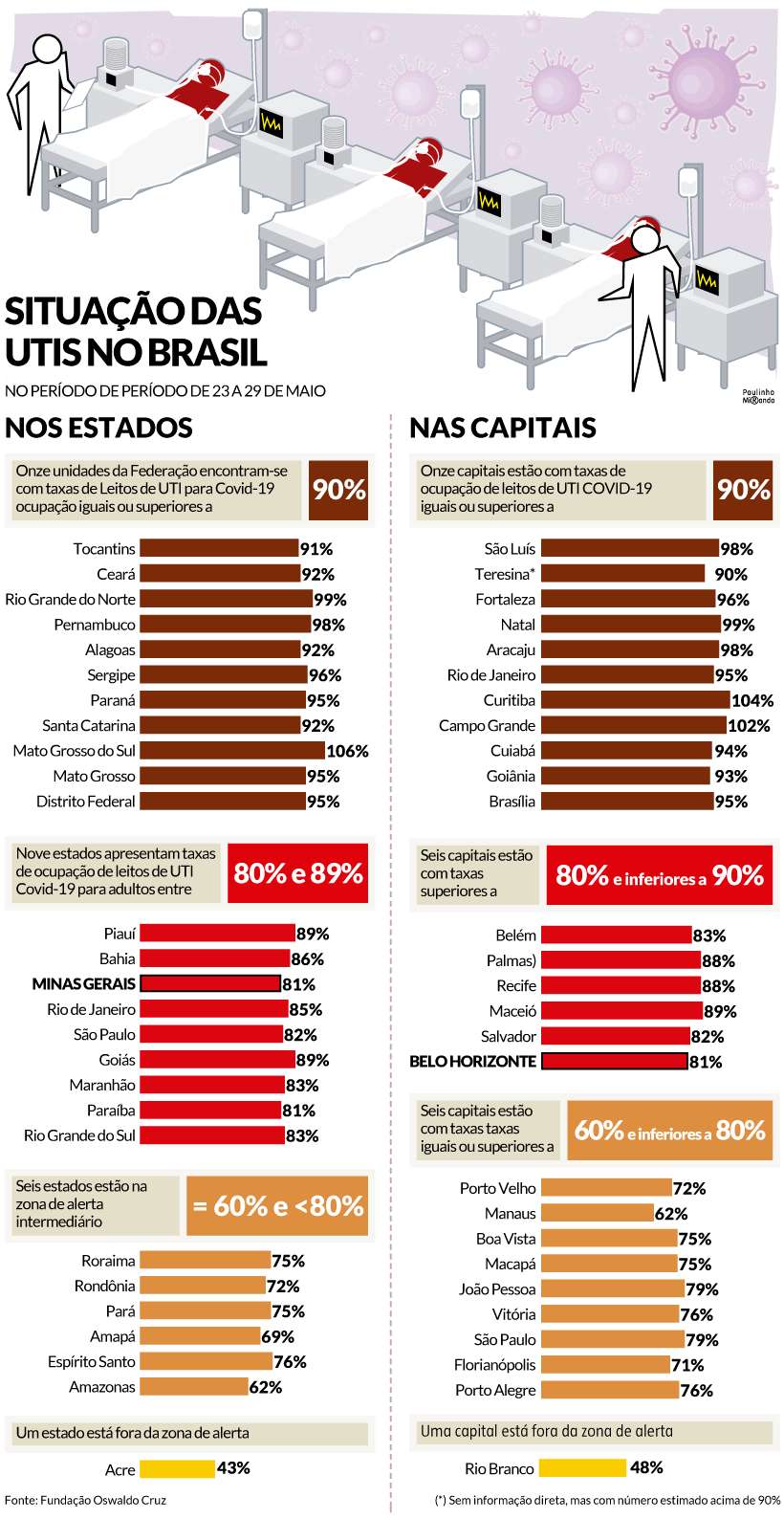
Dados publicados pelo Observatório da Fundação Oswaldo Cruz na sexta-feira (4/6) mostram que as taxas de ocupação de leitos de UTI do SUS para COVID-19 é superior a 80% em 20 estados brasileiros. Em outros seis, a situação é pré-crítica, ou seja, mais de 70% das vagas disponíveis estão em uso. Treze unidades da federação já acumulam filas de espera por leitos, incluindo Minas Gerais.
As mazelas a que assistiremos desta vez, alertam especialistas, podem ser ainda piores do que aquelas enfrentadas em março, já que o perfil dos pacientes internados mudou: eles, agora, são mais jovens e permanecem mais tempo no hospital. A circulação de novas variantes do vírus é outro agravante do cenário pandêmico.
Estudiosos da Saúde Pública acreditam que o controle da situação está ao alcance das autoridades, mas se mostram pouco otimistas quanto à atuação assertiva do poder público nas próximas semanas. A melhor expectativa é de que o curso natural da vacinação ponha freio à sequência de colapsos.
Sinal vermelho
Elaborado a partir de dados compilados entre 23 e 29 de maio, o mapa de ocupação das UTIs COVID montado pela Fiocruz estampa uma grande mancha vermelha. Onze estados brasileiros apresentam lotação em nível considerado extremamente crítico, ou seja, superior a 90%.
Com 106% de vagas ocupadas, o Mato Grosso do Sul tem o quadro mais delicado. A lista segue com Pernambuco (98%), Rio Grande do Norte (99%), Sergipe (96%), Paraná (95%), Mato Grosso (95%), Distrito Federal (95%), Ceará (92%), Alagoas (92%), Santa Catarina (92%), e Tocantins (91%).
Em outros nove estados, o cenário é tido como crítico, com lotação que oscila entre 80% e 89%. São eles: Piauí (89%), Goiás (89%), Bahia (86%), Rio de Janeiro (85%), Rio Grande do Sul (83%), Maranhão (83%), São Paulo (82%), Minas Gerais (81%) e Paraíba (81%). Seis unidades da federação estão na zona de alerta intermediário (entre 60% e 80% de ocupação). Apenas o Acre está fora da zona de alerta.
Doze estados e o Distrito Federal já acumulam lista de espera por leitos, já que vários municípios tiveram a capacidade de atendimento estrangulada. O Paraná lidera o ranking, com 647 pacientes na fila. O Mato Grosso do Sul, com 291 pessoas, ocupa o segundo lugar. Pernambuco (269) é o terceiro, seguido por Minas, com 264 doentes na espera. As informações são das secretarias estaduais de saúde, divulgadas na sexta-feira (4/6).
“Já circulam por aqui as variantes Alfa (do Reino Unido), Beta (África do Sul), Gama (brasileira) e Delta (Índia), todas com maior potencial de transmissão”
Unaí Tupinambás, infectologista e professor da Faculdade de Medicina da UFMG
Outro patamar
O infectologista e professor da Faculdade de Medicina da UFMG, Unaí Tupinambás, projeta que o gargalo das redes de saúde nas próximas semanas pode ser elevado a um outro patamar, significativamente mais grave. Ele explica que isso se deve, em parte, à mudança do perfil demográfico do público hospitalizado.
Segundo Unaí, durante grande parte da pandemia, os internados eram sobretudo idosos. Mas este grupo já sente os efeitos da vacinação e, assim, desenvolve menos a forma grave da doença. As hospitalizações, agora, contemplam majoritariamente adultos jovens, que permanecem mais tempo na UTI.
De acordo com o professor, pessoas de até 50 anos saem mais, se expõem mais – consequentemente, se infectam mais. E, como acreditam ter um corpo mais forte que o dos idosos, resistem a procurar assistência. Quando o fazem, já estão em estado muito grave e exigem cuidados mais demorados.
“Esse tempo extra no hospital é complicado de administrar. Fora que esses jovens também desenvolvem sequelas da COVID-19 e, daí, precisam sair dos leitos de UTI para ocupar os de enfermaria, onde se submeterão a outros tratamentos. Com isso, a gente perde a capacidade de remanejamento dos leitos. Atualmente, nossa margem de manobra é de 13% do total. Mas se fica tudo ocupado – UTI e enfermaria – não sobra muita coisa para remanejar”, ressalta o médico.
A proliferação de variantes do Sars-Cov-2 seria outro potencial agravante da crise. “Já circulam por aqui as variantes Alfa (do Reino Unido), Beta (África do Sul), Gama (brasileira) e Delta (Índia), todas com maior potencial de transmissão”, diz o especialista.
País contabiliza 473.404 mortes
O Brasil registrou 873 novas mortes causadas pela COVID-19, nas últimas 24 horas, de acordo com dados do Conselho Nacional de Secretários de Saúde (Conass) divulgados ontem. Com os registros, o país contabiliza 473.404 óbitos desde o início da pandemia. O levantamento do Conass, que compila dados de secretarias de Saúde dos 26 estados e do Distrito Federal, apontou ainda 39.637 novos casos de COVID-19 em 24 horas, com 16.947.062 registros da doença no Brasil.

Estabilização na gravidade
A presidente do Comitê Permanente de Enfrentamento do Novo Coronavírus da UFMG, Cristina Alvim, avalia que o sistema de saúde brasileiro não chegou a experimentar um alívio desde a última crise, em março. “Para usar a linguagem dos intensivistas, o que tivemos foi uma estabilização dentro da gravidade”, compara a médica.
Para a profissional de saúde, a sucessão de colapsos reflete o descontrole da pandemia. “Há mais de um jeito de promover esse controle. Como fizeram os japoneses ainda sem vacina, com uma política clara voltada à adesão às medidas de higiene e isolamento, testagem ampla, rastreio e suporte financeiro à população. Ou como fizeram os Estados Unidos e a Inglaterra, cuja principal aposta é a vacinação rápida. No Brasil, não temos nem uma coisa, nem outra. Aqui, é quase como se estivéssemos em 1918 (quando ocorreu a gripe espanhola), observando a história natural da doença”, diz Cristina.
A professora acredita que seria possível evitar a repetição do caos instalado no Brasil há cerca de três meses, com falta de oxigênio em hospitais, pacientes amarrados à cama por falta de medicamentos para entubação, entre outras cenas de horror. Para tanto, detalha a pesquisadora, a primeira providência seria frear a propagação do vírus.
“E já sabemos como fazer isso: com vacinação rápida, testagem, rastreio, ações coordenadas em âmbito racional, adesão ao isolamento e aposta na ciência”, detalha.
“Ocorre que, ao menos a curto prazo, não há sinais de que daremos uma guinada nesse sentido. Nossos líderes, atualmente, não nos dão esses sinais. O ponto positivo é que a vacinação vem caminhando, embora a passos lentos. A vacina, neste momento, é nossa melhor esperança para nos livrar de novos colapsos”, complementa Alvim.
Fonte: EM

















